 Sono diversi i sistemi tariffari che le regioni italiane hanno adottato per le Residenze protette, strutture poco indagate, anche se in genere più diffuse delle RSA. Il contributo offre una analisi dettagliata delle varie tariffe e della loro articolazione, proponendo anche una riflessione sul costo del servizio.
Sono diversi i sistemi tariffari che le regioni italiane hanno adottato per le Residenze protette, strutture poco indagate, anche se in genere più diffuse delle RSA. Il contributo offre una analisi dettagliata delle varie tariffe e della loro articolazione, proponendo anche una riflessione sul costo del servizio.
Le Residenze protette per anziani
Le regioni italiane sono state straordinarie nel definire un’ampia tipologia di strutture per anziani resa ancora più vasta dalla varietà di denominazioni adottate. Anche per questo, il Ministero della Salute negli anni 2007-2008 ha provveduto ad adottare un sistema nazionale di classificazione delle strutture residenziali (1) per anziani non autosufficienti (2) (tabella1).

Tabella 1 – Ministero della Salute. Classificazione delle strutture residenziali per anziani non autosufficienti
Fonte: Ministero della Salute, 2007; Ministero del Lavoro, della Salute e delle Politiche sociali, Decreto 17/12/2008.

Fra le quattro tipologie di strutture residenziali per anziani non autosufficienti (3) vi sono anche le “Unità d’offerta residenziale di mantenimento” con codice R3 che corrispondono a quelle strutture che in genere le regioni hanno chiamato Residenze protette (RP) o Case protette.
Proprio di queste strutture, poco indagate anche se in genere più diffuse delle RSA, si occupa il presente articolo cercando di analizzare i sistemi tariffari che le regioni hanno adottato per esse.
I sistemi tariffari delle prestazioni residenziali per anziani
Prima di procedere alla elencazione e illustrazione dei sistemi di remunerazione delle strutture residenziali per anziani occorre definire le caratteristiche di ciò che si intende remunerare e quindi, innanzitutto, definire quali sono intanto le prestazioni residenziali.
Per prestazione residenziale si intende “il complesso integrato di interventi, procedure e attività sanitarie e socio-sanitarie erogate a soggetti non autosufficienti, non assistibili a domicilio all’interno di idonei “nuclei” accreditati per la specifica funzione. La prestazione non si configura come un singolo atto assistenziale, ma come il complesso di prestazioni di carattere sanitario, tutelare, assistenziale e alberghiero erogate nell’arco delle 24 ore” (Ministero della Salute, 2007).
In considerazione della prolungata e variabile durata dei ricoveri residenziali, il parametro temporale di identificazione della prestazione non potrà essere quello dell’episodio di ricovero, come avviene in ospedale, ma quello della giornata di assistenza. Valutando la prestazione non come “episodio di ricovero” ma come “giornata di assistenza” si assume che ogni giornata rappresenti un ciclo completo e ripetibile nel quale viene erogato in modo coerente ed integrato il complesso di prestazioni di assistenza alla persona, cura, recupero funzionale e/o trattamenti di mantenimento contenute nell’assistenza residenziale (Ministero della Salute, 2007).
La scelta della tariffazione su base giornaliera è la logica e coerente conseguenza della definizione di prestazione residenziale che si è data. Le altre ipotesi non sono oggettivamente praticabili. Non è praticabile la via della tariffazione per episodio di ricovero – come per i DRG ospedalieri – dato che nel caso delle prestazioni residenziali questo ha una durata imprevedibile ed amplissima tanto da poter essere pluriennale. Così come non è praticabile la via della tariffazione basata sui singoli atti terapeutici (come per le prestazioni ambulatoriali) che oltre ad essere numerosissime e variabilissime non sono estrapolabili dall’attività di assistenza e vigilanza sanitaria e di assistenza alberghiera. Una tariffa giornaliera uguale per tutti è però altrettanto inadeguata a promuovere un sistema equo, efficiente e di qualità. I pazienti residenziali, infatti, hanno differenti bisogni assistenziali per cui una modulazione tariffaria basata sulle caratteristiche dei pazienti e/o sul livello assistenziale erogato appare necessario ed equo (Brizioli, 2006).
Le prestazioni residenziali avranno una durata strettamente connessa al perdurare delle condizioni di bisogno e di appropriatezza del ricovero. La prestazione residenziale non dovrebbe quindi avere una durata predefinita, ma non deve neanche essere interpretata come una soluzione definitiva e statica, per cui le valutazioni periodiche dovranno verificare come si modifica il livello di bisogno nel tempo, ma anche valutare se possono essere recuperate le condizioni di assistibilità a domicilio. In ogni caso l’assistenza residenziale andrà garantita nel livello assistenziale appropriato in rapporto agli effettivi bisogni dell’ospite e sarà protratta in tutti i casi in cui non si realizzino le condizioni di assistibilità a domicilio (Ministero della Salute, 2007).
I sistemi tariffari più usati nel settore dell’assistenza residenziale, pertanto, sono in definitiva due:
- la tariffa per giornata di degenza;
- la tariffa giornaliera per caso trattato.
La tariffa per giornata di degenza è il sistema più semplice ma anche il più grossolano. E’ molto usato in Italia. Esso prevede una tariffa uguale per tutti indipendentemente dalle condizioni e dalle necessità assistenziali del paziente. Questa tariffa è sempre composta di due parti: una parte sanitaria a carico del Servizio sanitario regionale ed una parte alberghiera a carico dell’assistito. La tariffa per giornata di degenza non tiene conto delle diverse esigenze assistenziali dei pazienti e tende ad omogeneizzare verso il basso l’assistenza erogata, favorisce la selezione dei pazienti, penalizza chi si fa carico dei pazienti più impegnativi.
Le tariffe giornaliere per caso trattato, invece, tengono conto delle condizioni di ogni singolo paziente e del suo effettivo assorbimento di risorse; proprio per questo sono ritenute più eque ed efficaci. Nel mondo esistono diversi sistemi tariffari giornalieri per caso trattato (tabella 2) (Pesaresi, 2016).
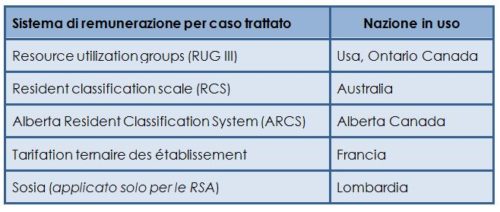
Tabella 2 – I sistemi di tariffazione per caso trattato delle prestazioni residenziali per anziani
Le tariffe delle Residenze protette per anziani
Spetta alle regioni stabilire le tariffe delle strutture residenziali per anziani non autosufficienti ed anche come ripartire i relativi oneri fra il settore sanitario e quello sociale.
Alcune avvertenze prima di fornire i dati della nostra ricerca. Per poter fare un quadro completo ed aggiornato del sistema tariffario delle Residenze protette è stato necessario andare oltre le differenze terminologiche delle diverse regioni. Si sono prese in considerazione tutte quelle strutture che hanno adottato la definizione di Residenza protetta o di Casa protetta e di tutte le altre strutture residenziali per anziani con standard assistenziali compatibili con quanto indicato nell’ultima colonna della riga delle R3 – Unità d’offerta Residenziali di mantenimento della tabella 1. E cioè si sono prese in considerazione anche quelle strutture che pur non definendosi Residenze/Case protette hanno standard assistenziali assimilabili ad esse.
Occorre inoltre rammentare che non tutte le regioni hanno previsto le Residenze protette nel loro territorio per cui il quadro presentato, al netto di possibili errori, fornisce il quadro completo di quanto previsto dalle regioni italiane.
Per ultimo, occorre rilevare che non tutte le regioni hanno stabilito le tariffe delle Residenze protette preferendo limitarsi a stabilire solo l’importo della contribuzione sanitaria alla stessa (Cfr. Tab.3) lasciando alle strutture la libertà di fissare l’importo complessivo della tariffa.
Tutte le regioni, ad esclusione dell’Emilia Romagna, hanno adottato il sistema della tariffa per giornata di degenza. L’Emilia Romagna, invece, ha adottato il sistema della tariffa giornaliera per caso trattato seppur in modo molto semplificato e blando (4)
La tariffa media giornaliera delle Residenze protette è di 90,46 euro ma con variazioni enormi fra una regione e l’altra tanto che la tariffa più alta è il doppio di quella più bassa. Infatti, la tariffa giornaliera del Molise è di 56 euro mentre quella della Sardegna è di 116 euro al giorno (Cfr. Tab.3). Nei casi in cui c’è grande variabilità fra i dati la mediana (5) della tariffe che è di 79,47 euro giornalieri è il valore di sintesi molto più rappresentativo della media.
La variabilità regionale nella determinazione delle tariffe giornaliere in parte ha una spiegazione logica. Buona parte dei costi delle Residenze protette sono determinate dai costi del personale e le regioni hanno stabilito degli standard assistenziali diversi e quindi una presenza diversa del personale in servizio. Le regioni, con qualche rara eccezione, hanno assunto come punto di riferimento l’indicazione ministeriale non vincolante di garantire almeno 100 minuti al giorno di assistenza globale (6) ed infatti di norma hanno garantito 100 minuti (Marche) o di più (Calabria, Sardegna, Molise, ecc.). Ma le differenze negli standard assistenziali del personale non riescono a spiegare tutte le differenze tariffarie presenti nel panorama regionale. Valga per tutti l’esempio più eclatante della regione Molise che ha gli standard assistenziali più elevati che prevedono almeno 140 minuti al giorno di assistenza globale e la tariffa più bassa di 56 euro al giorno. Tariffa che appare, oggettivamente, insostenibile per garantire gli standard assistenziali previsti.
Le grandi differenze regionali nelle tariffe delle Residenze protette derivano probabilmente da più elementi. Un ruolo significativo sicuramente è stato svolto, come già detto, dai differenti standard assistenziali di personale. In altri casi la determinazione della tariffa è avvenuta, più che sulla base di una analitica valutazione dei costi, in seguito ad una contrattazione con i soggetti gestori ed in altri casi, probabilmente, ci sono stati errori di valutazione.

Tabella 3 – Residenze protette: tariffe e partecipazione alla spesa da parte dell’ospite
Fonti: Molise D.C.A. 70/2016; Puglia DGR 1037/2012; Marche DGR 282/2014 e DGR 1331/2014; Abruzzo Dpgr 6/2014; Piemonte Dgr. 64-13649/2010; Sicilia D.A. 13/1/2012; Umbria DGR 1708/2009; Liguria DGR 941/2012; Veneto Dgr 1673/2010; Lazio Dca 101/2013; Sardegna DGR 22/24_2017; Calabria DCA 76/2015; Emilia Romagna Dgr 273/2016; Friuli Venezia Giulia DGR 429/2018.
La quota sanitaria e sociale delle tariffe
Gli oneri relativi alla tariffa sono ripartiti, come è noto, fra l’ASL per la quota sanitaria e l’utente per la quota sociale/alberghiera.
La normativa nazionale sui livelli essenziali di assistenza (LEA) prevede per queste strutture una contribuzione sanitaria pari al 50% del loro costo, ovvero della tariffa. La grande maggioranza delle regioni rispetta questo che è un obbligo di legge ma rimane un piccolo gruppo di regioni che non riesce ancora ad adeguarsi pienamente. In alcuni casi, peraltro, è difficile verificare il rispetto della norma dato che alcune regioni hanno stabilito solo l’importo della contribuzione sanitaria per ogni giornata di degenza nelle Residenze protette senza stabilire l’importo totale della tariffa giornaliera di degenza.
La contribuzione sanitaria media giornaliera è di 40,65 euro. Anche in questo caso, naturalmente, si ripetono le straordinarie differenze regionali con il Molise che contribuisce con una quota sanitaria giornaliera di 28 euro e la Calabria che arriva fino a 62,49 euro (Cfr. Tab. 3).
Quello che il Servizio sanitario non paga viene coperto dall’utente, o nel caso di redditi insufficienti, dal comune di residenza dell’utente. La quota sociale/alberghiera a carico dell’utente delle Residenze protette è mediamente di 43,20 euro al giorno, ma con le solite straordinarie differenze: si pagano 28 euro al giorno in Molise ma si può arrivare a pagare fino a 62,49 euro al giorno in Calabria. Vale la pena di rilevare che la quota sociale/alberghiera media è superiore del 6,3% rispetto a quella media sanitaria.
Quanto costa una Residenza protetta?
Quanto costa una giornata di degenza in una residenza protetta?
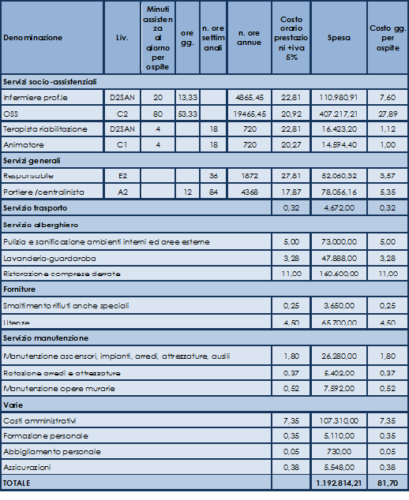
Per dare una risposta, si è cercato di ricostruire il costo medio di una Residenza protetta, ipotizzando una struttura di 40 posti letto. Per quel che riguarda l’elemento più importante e cioè il personale assistenziale, si è ipotizzato quanto previsto documento della Commissione per la definizione e l’aggiornamento dei livelli essenziali di assistenza dal titolo “Prestazioni residenziali e semiresidenziali” approvato dal Ministero della Salute il 30 maggio 2007 e cioè una assistenza globale di 100 minuti di assistenza al giorno per utente di cui 20 minuti di assistenza fornita dall’infermiere ed 80 minuti fornita dall’operatore socio sanitario (OSS).
A questi 100 minuti al giorno per ospite previsti dal Ministero sono stati aggiunti, seppur non previsti dal Ministero, un’attività minima di riabilitazione di 4 minuti al giorno per ospite e di altri 4 minuti al giorno di animazione. Si tratta di una previsione minima, spesso al di sotto di quello che viene garantito nella realtà.
Per il calcolo del costo del personale assistenziale si è utilizzato il tariffario del costo del personale delle cooperative sociali approvato con D.M. del 2 ottobre 2013 dal Ministero del lavoro e delle politiche sociali ed ancora valido, ipotizzando quindi che la struttura sia affidata ad una cooperativa sociale. I costi dei servizi alberghieri (ristorazione, pulizie, lavanderia, ecc.) sono stati calcolati utilizzando i costi medi indicati nelle pubblicazioni e ricerche più recenti che sono uscite su questo argomento. Ci sono state almeno 4 ricerche importanti che sono state pubblicate negli ultimi anni sui costi delle strutture per anziani (che hanno coinvolto da un minimo di 65 strutture per anziani fino ad oltre 600) (Pesaresi, 2016).
E’ stata inoltre prevista una presenza della portineria/centralino di 12 ore giornaliere.
Il costo medio della giornata di degenza di un ospite in Residenza protetta, nell’ipotesi così determinata, è di 81,70 euro (Cfr. Tab.4). Si tratta di un costo indicativo perché è stato indicato l’uso del CCNL delle cooperative sociali per il calcolo dei costi del personale mentre nella realtà sono presenti molte strutture che usano un diverso contratto di lavoro ed anche perché non tutti i costi sono stati considerati.
Non sono considerate, infatti, le seguenti voci di costo perché non sono presenti in tutte le strutture o perché non facilmente determinabili come media di costo. Si tratta:
- del costo delle tasse/Irap;
- del costo per affitto o per l’ammortamento che pesano mediamente 7-12 euro al giorno per assistito. In una struttura di proprietà molto vecchia invece l’ammortamento non pesa più sul costo della giornata di degenza ma in genere aumentano i costi di manutenzione;
- del costo per l’assistente sociale, per il parrucchiere e per il podologo, che molti garantiscono;
- del costo per il materiale di consumo (stoviglie, materiale igienico sanitario, piccole attrezzature, ecc.);
- del costo per un economo/segretario;
- del costo per il personale in reperibilità.
Aggiungendo alcune o tutte queste ultime voci di costo è evidente che il costo medio della giornata di degenza cresce per cui è verosimile che, nelle diverse realtà ed in relazione alle condizioni della struttura e alle prestazioni erogate, il costo medio giornaliero possa essere un po’ superiore ad 81,70 euro indicati nella tabella 4.

Conclusioni
Le Residenze protette per anziani non autosufficienti, pur essendo più diffuse delle RSA nella maggioranza delle regioni non sono state trattate con la stessa attenzione. Spesso la normativa che le riguarda è frettolosa o non al passo dei tempi. Non fa eccezione il tema delle tariffe delle Residenze protette.
Tutte le regioni, tranne una, hanno scelto il sistema tariffario più antico e grossolano della tariffa per giornata di degenza che prevede una tariffa uguale per tutti indipendentemente dalla condizioni e dalle necessità assistenziali del paziente anche perché per questi pazienti non sono stati previsti strumenti di classificazione in base alle loro condizioni. La tariffa per giornata di degenza ha il grande limite di non tener conto delle diverse esigenze assistenziali dei pazienti mentre esistono altri sistemi come le tariffe giornaliere per caso trattato che sono invece in grado di tenere in maggior conto le condizioni di ogni singolo paziente e del suo effettivo assorbimento di risorse assistenziali e quindi di garantire una assistenza più adeguata oltre ad un riconoscimento tariffario più equo ed efficace.
Come abbiamo visto, la tariffa media giornaliera delle Residenze protette è di 90,46 euro ma con variazioni enormi fra una regione e l’altra, non sempre giustificate dai diversi standard assistenziali del personale adottati. In questo caso pesa l’assenza di modelli organizzativi di riferimento a cui le regioni potrebbero far riferimento. Di fatto, ogni regione è andata per suo conto definendo standard e requisiti di riferimento diversi, quindi anche tariffe estremamente diverse. Un lavoro di omogeneizzazione e semplificazione è assolutamente necessario, che parta però dalla scelta di uno o più modelli organizzativi di riferimento e dalla necessità che la determinazione delle tariffe venga calcolata sulla base di una rigorosa valutazione analitica dei costi.
Il confronto delle tariffe delle Residenze protette per anziani non autosufficienti con quelle delle RSA si dimostra interessante. La media delle tariffe delle RSA è di 105,79 euro (Pesaresi, 2016), una differenza in più di soli 15,33 euro rispetto alla media delle tariffe giornaliere delle Residenze protette. Tale differenza appare appena sufficiente a giustificare la presenza delle due tipologie di strutture, ma non sufficiente a remunerare una differenza di almeno 40 minuti al giorno di assistenza globale a persona che distingue gli standard assistenziali delle due strutture, secondo il Ministero della Salute (Cfr. Tab.1).
La contribuzione sanitaria media giornaliera delle Residenze protette, che obbligatoriamente dovrebbe essere del 50% della tariffa, è di 40,65 euro con le solite grandi differenze regionali (Cfr. Tab. 3). Confrontando il dato con quello delle RSA verifichiamo che in queste ultime strutture la contribuzione sanitaria media giornaliera per ospite è di 55,30 euro (Pesaresi, 2016), una differenza di 14,65 euro rispetto a quanto previsto, in media nazionale, nelle Residenze protette. Come evidenziato nelle righe precedenti la differenza media fra le tariffe delle RSA e le tariffe delle Residenze protette è circa dello stesso importo (15,33 euro). Questo significa che c’è una tendenza delle regioni a trasferire quasi integralmente i maggiori costi assistenziali sulla quota sanitaria al mutare del setting assistenziale per mantenere sostanzialmente equiparabile la quota sociale a carico dell’utenza indipendentemente dal tipo di struttura (RP o RSA). Detto in altre parole, anche se le RSA e le Residenze protette hanno un costo diverso, la quota sociale/alberghiera a carico del paziente rimane sostanzialmente uguale nelle due strutture. Si tratta di una tendenza apprezzabile perché mantiene una contribuzione dell’utenza assimilabile fra le due strutture senza far pesare con un maggior contributo la maggiore quantità di assistenza che necessita a chi viene ospitato nelle RSA. Non a caso, la retta alberghiera media delle Residenze protette, che è di 43,20 euro, è sostanzialmente assimilabile a quella media delle RSA, escludendo però la Lombardia7.
Le tariffe che sono state stabilite dalle regioni italiane sono eque?
Il costo medio della giornata di degenza di un ospite in Residenza protetta, nell’ipotesi illustrata nel presente lavoro, è di 81,70 euro (Cfr. Tab.4). Pertanto, sulla base dei dati e delle riflessioni sviluppate sui costi non considerati si ritiene che il costo effettivo giornaliero di una Residenza protetta possa essere collocata nel range di 81,70-90,46 euro nell’ipotesi di una assistenza globale giornaliera di 108 minuti (80’ OSS, 20’ infermiere, 4’ terapista, 4’ animatore). E’ del tutto evidente che se i minuti giornalieri di assistenza per ospite sono superiori anche i costi di riferimento cambiano e crescono. E viceversa.
Conseguentemente sono da ritenersi congrue, a parità di minuti di assistenza erogati per ogni anziano, quelle tariffe regionali che sono collocate entro il range indicato. Tariffe più basse, infatti, non remunerando appieno tutte le spese di gestione potrebbero indurre le strutture a delle reazioni per mantenersi attive nel mercato fra le quali possiamo annoverare l’aumento delle quote a carico dell’utente, la ricerca di risparmi eccessivi sulle spese, il tentativo di scaricare alcuni oneri sugli enti gestori e sui comuni, la riduzione della funzionalità e della qualità dell’assistenza. Per contro sono da evitare anche tariffe eccessive al fine di utilizzare in modo ottimale le risorse pubbliche e al fine di non frenare il convenzionamento di nuove strutture per anziani. Perché è vero che tariffe elevate attirano nel mercato nuovi operatori ma in genere a questo corrisponde un governo delle autorizzazioni alla realizzazione molto più rigido al fine di governare e contenere la spesa pubblica.
Una tariffa equa che consideri i costi effettivi delle strutture residenziali per anziani, invece, metterebbe le regioni in condizione di pretendere il pieno rispetto della normativa nazionale e regionale sulla qualità e metterebbe le strutture residenziali in condizione di adempiere integralmente ai requisiti richiesti dalla normativa, di poter pianificare il proprio futuro e di sviluppare il grande tema del miglioramento continuo dell’assistenza.
Note
- Il Ministero della Salute (2007) con il documento “Prestazioni residenziali e semiresidenziali” della Commissione nazionale per la definizione e l’aggiornamento dei livelli essenziali di assistenza ha definito una classificazione delle prestazioni sociali basata su “codici di attività” utilizzabile anche come elemento di individuazione dei “nuclei erogativi” in base alle loro caratteristiche tecnico-organizzative.
- Prima con il documento della Commissione per la definizione e l’aggiornamento dei livelli essenziali di assistenza dal titolo «Prestazioni residenziali e semiresidenziali» approvato in data 30 maggio 2007 e poi con il Decreto 17 dicembre 2008: “Istituzione della banca dati finalizzata alla rilevazione delle prestazioni residenziali e semiresidenziali” del Ministero del Lavoro, della Salute e delle Politiche sociali.
- Fra le quattro tipologie non è ricompresa la tipologia delle Case di riposo perché destinate, per legge, agli anziani autosufficienti.
- Per la classificazione dei pazienti delle strutture residenziali, la regione Emilia Romagna utilizza una scheda del 1999 che prevede 4 tipologie di pazienti:
• Gruppo A: soggetto con grave disturbo comportamentale;
• Gruppo B: soggetto con elevato bisogno sanitario e correlato elevato bisogno assistenziale;
• Gruppo C: soggetto con disabilità di grado severo;
• Gruppo D: soggetto con disabilità di grado moderato.
Ad esse sono associate 4 tariffe giornaliere per le strutture denominate “case residenza per anziani” che comprendono RSA e Case protette. I Gruppi di pazienti classificati C e D sono presumibilmente assimilabili agli ospiti compatibili con l’accoglienza nelle Case protette. - La mediana è il valore che occupa il posto centrale in una serie di dati disposti in ordine crescente o decrescente.
- Per assistenza globale il Ministero della Salute intende il totale dei minuti lavorati giornalmente da infermieri, OSS, terapisti, per nucleo, per ospite.
- Considerando anche la Lombardia che ha la gran parte delle RSA italiane e mediamente rette sociali più elevate, la media delle rette sociali/alberghiere italiane è di 46,82 euro al giorno. Senza la Lombardia la retta sociale media delle RSA è molto vicina a quella delle Residenze protette (Pesaresi, 2016).
Bibliografia
Brizioli E. (2006), La remunerazione delle attività di assistenza residenziale e semi-residenziale, in Falcitelli N.,
D.M. del 2 ottobre 2013, Ministero del Lavoro e delle Politiche sociali: “Determinazione del costo orario del lavoro per le lavoratrici ed i lavoratori delle cooperative del settore socio-sanitario-assistenziale-educativo e di inserimento lavorativo – Cooperative sociali”.
D.M. 17 dicembre 2008, Ministero del Lavoro, della Salute e delle Politiche sociali: “Istituzione della banca dati finalizzata alla rilevazione delle prestazioni residenziali e semiresidenziali”.
Langiano T. (a cura di), La remunerazione delle attività sanitarie, Bologna, Il Mulino.
Ministero della Salute, Commissione per la definizione e l’aggiornamento dei livelli essenziali di assistenza: “Prestazioni residenziali e semiresidenziali”, documento approvato in data 30 maggio 2007.
Pesaresi F. (2016), Quanto costa l’RSA?, Santarcangelo di Romagna, Maggioli.
di Franco Pesaresi (Direttore ASP “Ambito 9” Jesi (AN) e Network Non Autosufficienza)
Fonte: I luoghi delle cura





