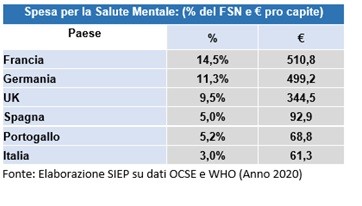
Il nostro Paese destina alla Salute Mentale poco più di 60 euro per cittadino (risorse pro-capite nominali), circa un ottavo di quanto allocano Francia e Germania, un quinto del Regno Unito, e meno anche di Spagna e Portogallo. È a questa oggettiva strategia di tagli lineari striscianti – tanto criticata pubblicamente quanto diffusamente adottata, negli ultimi dieci anni almeno – che va ricondotto il macroscopico squilibrio tra fabbisogno e offerta.
“La Salute Mentale è un diritto umano universale”: recita così il tema della Giornata Mondiale della Salute Mentale 2023. Anche quest’anno il 10 Ottobre sarà occasione per una riflessione – auspicabilmente scevra da ipocrisie – sulle reali possibilità che questa nobile dichiarazione ha di concretizzarsi nell’azione di Governo e Istituzioni. Perché i diritti costano, e gli italiani – che pagano ogni anno circa 40 Mld di tasca propria per prestazioni sanitarie – si stanno seriamente rendendo conto che le affermazioni di principio non seguite da scelte coerenti di economia pubblica hanno la stessa consistenza dei sogni…
Il recente documento di economia e finanza (NADEF) non sembra corrispondere alle aspettative dei cittadini ben interpretate dal Ministro della Salute che aveva richiesto al collega del MEF almeno 4 Mld di incremento dei fondi per la sanità. Anzi, rispetto alle precedenti stime del DEF, nel 2023 la spesa sanitaria subisce un ulteriore calo di 1,3 Mld attestandosi a 134,7 Mld. Il peggio tuttavia è previsto per il 2024, quando in termini assoluti la spesa si ridurrà a 132,9 Mld, giudicati insufficienti a coprire aumento dei prezzi, inflazione, adeguamento contrattuale della dirigenza sanitaria (per non parlare del miliardo ancora in sospeso di payback sui farmaci che grava sui bilanci della Aziende Sanitarie). Questo si rifletterà inevitabilmente sulla quota che le singole Regioni destineranno alla Salute Mentale, già oggi attestata su un insufficiente 3% del FSN, che pone l’Italia agli ultimi posti tra i Paesi occidentali avanzati. E mentre si assiste a un fiorire di iniziative volte ad individuare criticità e liste di priorità per l’uso di improbabili risorse, spesso sostenute da portatori di interessi commerciali o da soggetti che hanno scarsa dimestichezza con le questioni della salute mentale di comunità, occorre prendere atto della debolezza strutturale del nostro sistema di cura.
Il nostro Paese destina infatti alla Salute Mentale poco più di 60 € per cittadino (risorse pro-capite nominali), circa un ottavo di quanto allocano Francia e Germania, un quinto del Regno Unito, e meno anche di Spagna e Portogallo. È a questa oggettiva strategia di tagli lineari striscianti – tanto criticata pubblicamente quanto diffusamente adottata, negli ultimi dieci anni almeno – che va ricondotto il macroscopico squilibrio tra fabbisogno e offerta. Gli interventi correttivi quali-quantitativi dovranno necessariamente calibrarsi sulla misura in cui questa strategia sarà esplicitamente discussa e ribaltata, anche attraverso rigorose scelte di disinvestimento e riallocazione di risorse.
Squilibrio domanda-offerta
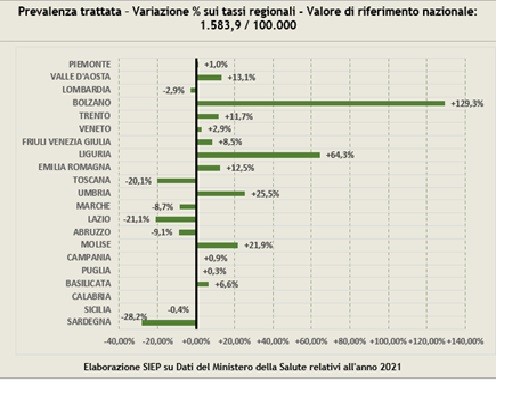
Considerate queste dimensioni di spesa, non sorprende il profondo divario tra bisogni di assistenza e capacità erogativa dei Servizi. Il più recente rapporto del GBD1 stima per l’Italia una prevalenza di disturbi mentali pari al 15% della popolazione. Sul versante dell’offerta, il Rapporto Salute Mentale del Ministero della Salute, segnala che il numero di persone in contatto con i servizi del sistema di cura per la salute mentale è pari a 778.737, cioè circa l’1,6% della popolazione (valore circa 10 volte inferiore alla stima di prevalenza dei disturbi mentali del GBD!). La questione è ulteriormente complicata dalle ampie variazioni inter-regionali: si va da un minimo di 1,1% della Sardegna e un massimo di 3,6% della Provincia Autonoma di Bolzano. Peraltro, gli enormi scostamenti dal valore di riferimento nazionale evidenziati nel rapporto SIEP 20232 non sembrano essere giustificati da differenze epidemiologiche regionali.
Va considerato infine che gli strumenti sinora adottati per documentare lo iato tra domanda e offerta (monitoraggio liste d’attesa) non sono oggetto di analisi sistematica in Salute Mentale, in funzione di una storica caratteristica dei servizi (ad “accesso libero” da parte degli utenti) in parte superata negli ultimi anni.
Gli interventi correttivi quali-quantitativi
Appare dunque evidente quanto i princìpi di universalità, uguaglianza ed equità d’accesso del SSN siano, in Salute Mentale, significativamente compromessi. Sorprende tuttavia che questa evidenza non abbia mai dato luogo ad interventi correttivi con la stessa tempestività con cui si interviene in caso di disavanzi economici. È come se i pesanti disavanzi nel diritto alla cura riscontrassero minore attenzione, nonostante essi siano tra i temi più frequentemente citati nei rapporti indipendenti sulla qualità dell’assistenza percepita dai cittadini3.
Di fronte a questi numeri, il primo impegno da affrontare dovrebbe essere il riequilibrio del divario tra fabbisogno ed offerta, ma questo è possibile solo arrestando l’emorragia di personale (psichiatri, psicologi, professioni sanitarie) recuperandone le dimensioni quantitative e qualitative minime indispensabili.
Sul piano quantitativo, abbiamo già analizzato4 il profondo gap tra le dotazioni organiche attuali e quelle previste dall’Intesa Stato-Regioni del 21.12.20225, sottoscritta da Ministero Salute e MEF. Come abbiamo dimostrato, per garantire “unitarietà degli interventi, integrazione dei servizi e continuità terapeutica” mancano 13.198 operatori: circa 11.000 delle professioni sanitarie, 1.465 medici, 589 psicologi, il cui reclutamento comporterebbe una spesa aggiuntiva pari a circa 785 Mln di Euro. Posto naturalmente che si annulli il famigerato tetto di spesa per le assunzioni e che si rimuovano le condizioni che rendono sempre meno attrattiva la prospettiva di un lavoro in sanità pubblica. Senza quest’intervento “trasfusionale” l’anemia che caratterizza il capitale umano e professionale della Salute Mentale non potrà che peggiorare.
Sul piano qualitativo la situazione è forse anche peggiore, stando almeno ai risultati di una recente indagine condotta da Lora et al. in 4 Regioni (Lombardia, Emilia-Romagna, Lazio e Sicilia)6. I dati raccolti su oltre 70.000 pazienti con disturbi mentali gravi mostrano che le indicazioni sui percorsi di cura da attivare nei dipartimenti di salute mentale per i disturbi schizofrenici, i disturbi dell’umore e i disturbi gravi di personalità, approvate in sede di Conferenza Unificata il 13 novembre 2014 (e quindi vincolanti per tutte le Regioni), sono in larga parte disattese. Ad esempio, solo il 10% del campione aveva accesso ad interventi psicologici e a psicoeducazione e solo in un terzo dei casi si realizzavano interventi rivolti specificamente alle famiglie. La maggior parte dei pazienti aveva ricevuto farmaci antipsicotici, ma la loro aderenza al trattamento a lungo termine era bassa (addirittura inferiore al 50%) e la politerapia era frequente. Inoltre, pur essendo ben nota l’elevata frequenza di sindrome dismetabolica nei soggetti che assumono farmaci antipsicotici, solo il 30% dei pazienti in trattamento aveva effettuato gli esami per il controllo di iperglicemia e iperlipidemia. Non ci risulta che questo studio – peraltro finanziato dal Ministero Salute – abbia messo in moto processi di verifica e revisione della qualità dell’assistenza o abbia modificato l’atteggiamento prevalentemente psicofarmacologico della psichiatria “mainstream”.
Resta da chiedersi se siano davvero queste le garanzie quali/quantitative a presidio di quel diritto umano universale, la Salute Mentale, che celebreremo il 10 ottobre e soprattutto se sia davvero impossibile interrompere il circolo vizioso: disinvestimenti – scarsa qualità e quantità di assistenza – ulteriori disinvestimenti e conseguente disaffezione dei professionisti per il lavoro in Salute Mentale nel SSN.
Disinvestimento e riallocazione
In attesa delle decisioni che adotterà il Governo sul finanziamento ordinario della sanità pubblica, e della ricaduta che questo avrà a livello locale per la sostenibilità del sistema di cura per la salute mentale, crediamo che un primo passo possa essere compiuto invertendo la tendenza al sottofinanziamento nelle singole Regioni, a partire da quelle che risultano – in % di spesa del Fondo Sanitario Regionale – al di sotto della già insufficiente media nazionale (3%). Si tratta di Campania, Veneto, Lombardia, Lazio, Calabria, Piemonte, Abruzzo, Basilicata, Marche, Friuli V. Giulia e Molise. Vale la pena notare che tre di esse (Veneto, Lombardia e Marche) sono tra le 5 individuate nel 2022 quali Regioni di riferimento per la determinazione dei costi e fabbisogni standard nel settore sanitario.
Se queste Regioni riallocassero – a parità di bilancio – la spesa sanitaria corrente per allineare la % di spesa in salute mentale al dato nazionale, ciò consentirebbe di mobilizzare complessivamente 309,4 Mln (circa 100 Mln per la sola Campania) ed incrementare di 0,3 punti percentuali (+ 10%) la spesa media nazionale sul FSN.

Siamo consapevoli che si tratta di fondi che andrebbero recuperati intervenendo su altri capitoli di spesa, in un processo virtuoso di verifica e revisione delle attività che troppo spesso si scontra con inerzie o rendite di posizione. Ma un’operazione del genere, oltre a restituire piena responsabilità a chi ne è titolare (le Regioni, appunto), avrebbe il pregio di avviare un processo di recupero quali/quantitativo dell’assistenza, di rinnovare quel patto fiduciario tra cittadini e sistema di cura oggi fortemente incrinato, nonché di ridurre le più volte documentate disuguaglianze inter-regionali, che fanno percepire un diritto universale alla stregua di un’elargizione benefica.
NOTE
1. Global Burden of Disease, http://ghdx.healthdata.org/gbd-results-tool; https://vizhub.healthdata.org/gbd-compare/
2. Da: F. Starace & F. Giovinazzi – Gli orizzonti diseguali della Salute Mentale in Italia – QEP 10/2023 ( https://siep.it/wp-content/uploads/2023/06/QEP-10-2023.pdf)
3.https://www.cittadinanzattiva.it/comunicati/15741-urgenza-sanita-presentato-da-cittadinanzattiva-il-rapporto-civico-sulla-salute-2023.html
4. https://www.quotidianosanita.it/studi-e-analisi/articolo.php?articolo_id=110206
5. Intesa in sede di Conferenza permanente per i rapporti tra lo Stato, le regioni e le province autonome di Trento e di Bolzano in data 21 dicembre 2022
6. https://www.cambridge.org/core/journals/epidemiology-and-psychiatric-sciences/article/quality-of-mental-health-care-delivered-to-patients-with-schizophrenia-and-related-disorders-in-the-italian-mental-health-system-the-quadim-project-a-multiregional-italian-investigation-based-on-healthcare-utilisation-databases/055AD76AEEADEB6BA84058B8EEE4A73E
fonte: https://www.quotidianosanita.it/studi-e-analisi/articolo.php?articolo_id=117287

Fabrizio Starace Direttore DSM-DP AUSL Modena, Presidente della Società Italiana di Epidemiologia Psichiatrica (SIEP) e Presidente Sez. III del Consiglio Superiore di Sanità






