
Il Focus “L’assistenza sanitaria territoriale: una sfida per il Servizio sanitario nazionale” analizza la componente del PNRR dedicata alla sanità territoriale, per la quale sono previsti 7 miliardi di investimenti e 500 milioni del Fondo complementare (FoC). Il Piano prevede un importante tentativo di riorganizzare l’assistenza sanitaria non ospedaliera, passaggio cruciale per riqualificare il Servizio sanitario nazionale (SSN), e di riordinare il sistema di prevenzione.
Negli ultimi anni lo spostamento delle cure dal livello ospedaliero a quello territoriale ha rappresentato una delle politiche più diffuse nei paesi europei per migliorare i servizi sanitari. In Italia, però, il ridimensionamento della capacità degli ospedali – peraltro già bassa rispetto ad altri paesi (il numero di posti letto per 1.000 abitanti è passato da 4 nel 2005 a 3,2 nel 2019, mentre la media europea è scesa da 6,1 a 5,3) – non è stato accompagnato da un adeguato rafforzamento della sanità territoriale, con carenze più evidenti in alcune Regioni.
Malgrado la nuova struttura dei servizi territoriali fosse stata immaginata già da tempo nelle sue linee fondamentali e nonostante siano state realizzate diverse esperienze rilevanti in alcune Regioni, raramente le Case della salute o le associazione tra i medici di base sono divenute effettivi punti di riferimento per i cittadini, con disponibilità di servizi in ampie fasce orarie, e molte Regioni, soprattutto nel Mezzogiorno, non dispongono di strutture intermedie per degenze a bassa intensità clinica. Questo implica, tra l’altro, che gli ospedali vengono spesso sovraccaricati dalla richiesta di interventi che potrebbero essere svolti altrove.
I finanziamenti previsti dal PNRR
Per far fronte a questa situazione, gli interventi relativi all’assistenza territoriale da finanziare con il PNRR si sviluppano su tre livelli: le Case della comunità, alle quali sono destinati 2 miliardi di euro; gli Ospedali di comunità, per i quali è previsto 1 miliardo; l’assistenza domiciliare, con risorse pari a 1 miliardo per la telemedicina, 2,72 miliardi per aumentare gli assistiti over-65 di almeno 800.000 unità, portandoli a 1,5 milioni, e altri 280 milioni per attivare entro giugno dell’anno prossimo 600 Centrali operative territoriali (COT). Tutti questi servizi saranno inquadrati nel nuovo modello organizzativo per la rete di assistenza sanitaria territoriale delineato dalla apposita riforma, volta a determinare gli standard strutturali, tecnologici e organizzativi, nonché a introdurre un nuovo assetto istituzionale per la prevenzione in ambito sanitario, ambientale e climatico (al cui finanziamento è diretto l’apporto del FoC).
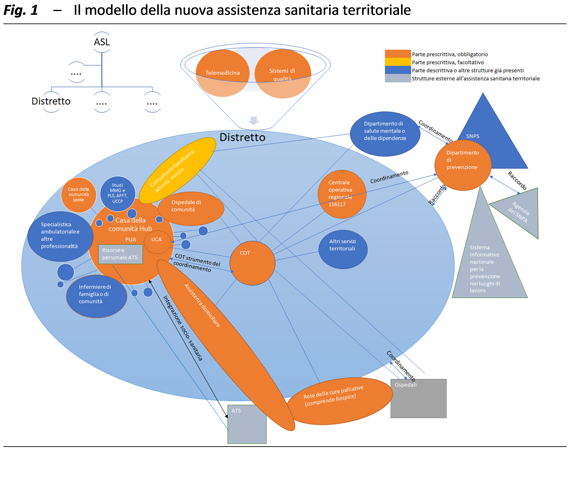
La figura 1 fornisce una visione unitaria e stilizzata della rete dei servizi e delle strutture che costituiranno questo nuovo modello, nonché delle principali interrelazioni tra le diverse componenti, le cui caratteristiche essenziali sono state definite nel Regolamento introdotto con il DM 77/2022, che ha realizzato la riforma prevista dal PNRR. Nella figura sono indicati i principali punti di snodo della nuova rete di assistenza sanitaria territoriale (in arancione le strutture obbligatorie regolate dalla parte prescrittiva del provvedimento, in giallo quelle facoltative, in azzurro quelle richiamate nella parte descrittiva o comunque già presenti, in grigio quelle esterne all’assistenza sanitaria territoriale).
La ripartizione dei fondi
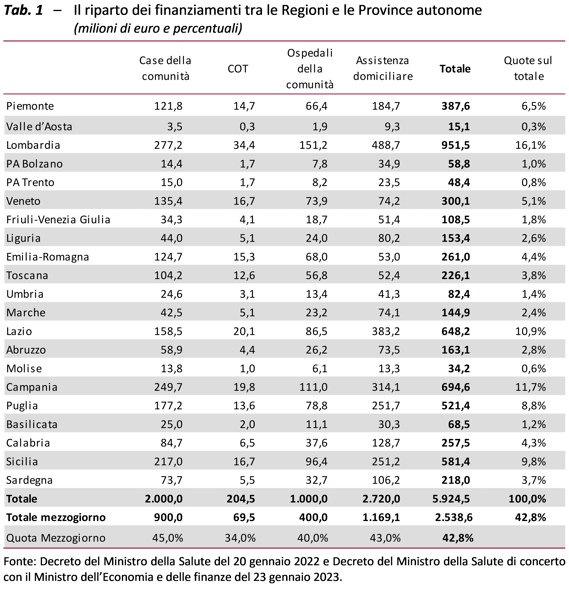
Dei 7 miliardi previsti, 6,675 dovevano essere ripartiti fra Regioni e Province autonome. I finanziamenti fin qui distribuiti ammontano a 5,9 miliardi, di cui il 42,8 per cento è andato al Mezzogiorno (tab. 1). Si è cercato di rendere più flessibile il vincolo del 40 per cento al Mezzogiorno applicando criteri specifici per i diversi investimenti (il parametro di una COT ogni 100.000 abitanti, l’incremento al 45 per cento della quota del Mezzogiorno per tenere conto del diverso fabbisogno di Case della comunità, la frequenza di anziani insieme all’obiettivo della presa in carico in tutte le Regioni del 10 per cento dei residenti over-65 per l’assistenza domiciliare).
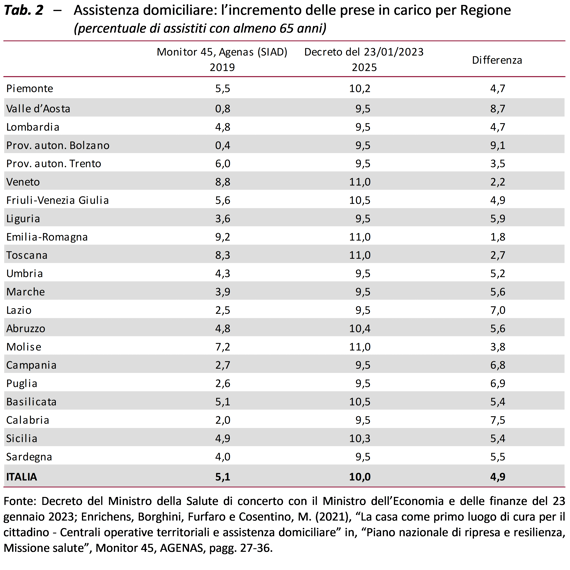
Tuttavia, potranno rimanere significativi squilibri territoriali nella disponibilità di Case della comunità e Ospedali di comunità e, per quanto riguarda l’assistenza domiciliare, le Regioni più avanzate hanno preteso una compensazione a fronte di un riparto volto a uniformare i punti di arrivo (tab. 2). Per equiparare la quantità e la qualità dei servizi nel Paese è necessario operare uno sforzo collettivo volto a garantire più risorse alle aree più deboli.
L’investimento finanziato con il FoC affronta il riassetto del sistema di prevenzione in ambito sanitario, ambientale e climatico: in questo caso, agli enti territoriali andranno 399 milioni su 500.
Le criticità della riforma
Dall’esame della riforma della sanità territoriale e del sistema di prevenzione, contenuta nel DM 77/2022, emergono tre principali criticità.
-
- Rimangono alcuni dubbi sulla valutazione delle risorse correnti necessarie a rendere operative le nuove strutture di assistenza sanitaria territoriale. Inoltre, quando le risorse del PNRR saranno esaurite, si dovrà rinvenire nei finanziamenti al SSN più di un miliardo per dare continuità ai servizi di assistenza domiciliare e quando gli Ospedali di comunità saranno disponibili si dovranno reperire 239 milioni per il relativo personale. Peraltro, la programmazione finanziaria per il triennio iniziato nel 2023 implica un ridimensionamento della quota del prodotto allocata alla sanità pubblica, che renderebbe difficile potenziarne i servizi, anche in presenza di una riorganizzazione degli stessi. Plausibilmente emergerà quindi l’esigenza di destinare ulteriori finanziamenti all’assistenza sanitaria territoriale; tra l’altro il Governo si è impegnato con le Regioni a reperire ulteriori risorse ove si rendessero necessarie, compatibilmente con i vincoli di finanza pubblica. Con riguardo al necessario potenziamento delle risorse umane, la difficoltà di reperire il personale e la perdita di attrattività del SSN stanno diventando un’emergenza, soprattutto per quanto riguarda gli infermieri e alcune categorie di medici, da affrontare con una adeguata programmazione del personale, l’incremento dell’offerta formativa, l’adozione di misure volte a restituire attrattività al lavoro nel SSN in termini di riconoscimento sociale ed economico.
-
- Il coinvolgimento dei medici di medicina generale (MMG) nell’attuazione della riforma richiederebbe una chiara regolazione delle forme e dei modi della partecipazione alle varie strutture e una revisione dei percorsi formativi per rafforzarli e adeguarli alla nuova impostazione delle cure primarie sul territorio. L’ipotesi di trasformare i medici di base da liberi professionisti convenzionati in dipendenti del SSN al momento sembra essere stata accantonata. L’Atto di indirizzo per la convenzione con i MMG 2019-21 enfatizza il ruolo delle aggregazioni dei medici di base più di quello delle Case della comunità e si limita a presupporre che la riorganizzazione emersa dai precedenti accordi sia già coerente con le previsioni del PNRR e adattabile al nuovo Regolamento contenente gli standard dell’assistenza territoriale (DM 77/2022). Il ritardo nella contrattazione nazionale – la convenzione oggi in discussione è riferita a un periodo ormai scaduto – finisce per essere causa ed effetto delle difficoltà a introdurre, e finanziare, innovazioni più rilevanti, pure necessarie nell’ottica della riforma.
- Il nuovo Regolamento dell’assistenza sanitaria territoriale rappresenta lo strumento per assicurare standard uniformi su tutto il territorio nazionale, ma le innovazioni istituzionali dovranno essere calate nei singoli modelli regionali. Il DM 77/2022, nella cui versione finale la parte prescrittiva è stata meglio individuata, ma anche delimitata, lascia aperte molte soluzioni, anche riguardo al ruolo del mercato privato, che potrà trovare spazi di espansione piuttosto ampi a seconda delle scelte attuative delle Regioni. A maggiore ragione, per assicurare priorità alla funzione di programmazione, mantenendo da un lato il controllo sulla spesa e dall’altro lato l’impegno per l’appropriatezza e l’equità nell’erogazione delle prestazioni, appare rilevante il ruolo che assumerà il Distretto, enfatizzato nella parte descrittiva del Regolamento e rafforzato da recenti provvedimenti.
Va infine osservato che alcuni aspetti importanti della riforma, quali ad esempio il meccanismo di integrazione con i servizi sociali gestiti dagli ambiti territoriali sociali (ATS), il cui personale dovrà essere presente nelle Case della comunità, e tra il Sistema nazionale prevenzione salute dai rischi ambientali e climatici, istituito con il DL 36/2022, e il Sistema di protezione dell’ambiente sono ancora in fase di definizione. Quest’ultimo aspetto rileva anche in considerazione della recente riforma costituzionale, che introduce la tutela dell’ambiente e prevede limiti all’attività economica privata in relazione allo stesso ambiente e alla salute.
fonte: UPB






