 Le distorsioni del Sistema Sanitario Nazionale
Le distorsioni del Sistema Sanitario Nazionale
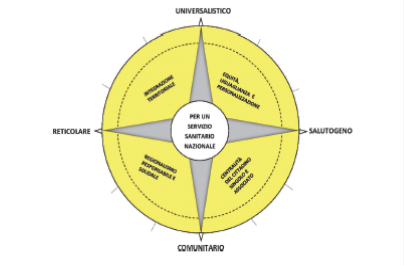
1. La distorsione distributiva
La prima alterazione è quella distributiva e riguarda le disuguaglianze di salute, che impediscono un accesso equo alla salute e alle cure. Le disuguaglianze di salute sono state evidenziate e acutizzate dalla pandemia e, oltre ai determinanti di salute (genere, età, etnia, occupazione..), anche i Sistemi Sanitari Regionali, con le loro differenti scelte organizzative in tempo di emergenza sanitaria (strategie per il tracciamento dei contatti, dei tamponi e ora dei vaccini), hanno prodotto disuguaglianze. La situazione pandemica, inoltre, ha comportato un peggioramento delle disuguaglianze economiche e sociali che, a loro volta, determineranno un peggioramento delle disuguaglianze di salute, alimentando un circolo vizioso potenzialmente senza fine.
Come proposte per superare questo problema, i relatori hanno suggerito di implementare delle politiche che riducano le disuguaglianze di salute, agendo sui determinanti di salute, e di costruire un sistema sanitario equo che abbia al centro la dimensione sociale della salute. Occorre però cambiare approccio e sostenere una medicina territoriale e di comunità e una medicina dell’iniziativa, ossia che vada incontro ai più vulnerabili e ai più fragili che, solitamente, fanno più fatica a rivolgersi ai servizi, rimanendo fuori dal sistema di cura.
2. La distorsione culturale
La seconda alterazione è quella culturale che riguarda la medicalizzazione della vita. L’approccio patogenico è predominante all’interno del sistema sanitario e prevede un trattamento prettamente sanitario e una relazione di cura medico-paziente passiva. Questo approccio bio-medico dovrebbe essere integrato con un approccio sistemico e salutogenico che prenda in considerazione le risorse personali, culturali e sociali del soggetto, coinvolgendolo maggiormente nella relazione di cura, e del suo ambiente di riferimento (personalizzazione). Inoltre, dato che la salute non è solo un diritto individuale ma è anche un bene collettivo, i cittadini e la comunità dovrebbero essere coinvolti maggiormente nella gestione della salute pubblica (partnership) e si dovrebbe investire di più in promozione della salute. Come approfondiremo in seguito, i programmi di promozione della salute, rivolti a tutte le fasi della vita e a tutti i contesti in cui gli individui sono inseriti (scuola, luoghi di lavoro, comunità..) saranno fondamentali, nei prossimi anni, per prevenire e agire sul malessere personale e collettivo che questa pandemia ha prodotto e produrrà. Anche per raggiungere questo obiettivo, occorre costruire dei servizi territoriali e comunitari forti che abbiano al centro il cittadino e vadano verso il cittadino, tramite ad esempio le Case della Salute o di Comunità.
3. La distorsione strutturale
L’alterazione strutturale è quella che riguarda il regionalismo differenziato. Con la Riforma Costituzionale del 2001, le Regioni hanno assunto maggiore autonomia nel settore sanitario. Questo, nonostante si siano stabiliti dei Livelli Essenziali di Assistenza (LEA), ha creato un sistema sanitario altamente disomogeneo, differenziato e dipendente dalle organizzazioni regionali. Ci sono differenti livelli di performance (eccellente, intermedia e critica), non tutte le Regioni riescono a garantire i LEA, la mobilità passiva premia i sistemi più virtuosi drenando risorse per quelli più in difficoltà e sono molte le controversie tra Stato e Regioni nella gestione delle questioni sanitarie (quelle di quest’ultimo anno per la pandemia ne sono un esempio). Le possibili soluzioni risiedono nel costruire un regionalismo coordinato, rafforzando il ruolo di coordinamento e di controllo dello Stato, nel rendere il regionalismo più responsabile, ad esempio ripensando i Piani di Rientro e più solidale, prevedendo delle forme di redistribuzione e aiuto nei confronti di quei territori in difficoltà.
4. La distorsione funzionale
La quarta sessione si è concentrata sull’alterazione funzionale, l’ospedalcentrismo. Nel nostro paese, infatti, le cure sono centralizzate a livello di ospedale a discapito delle cure primarie e delle strutture di territorio. Le leggi che si sono succedute nel tempo per ridimensionare il ruolo dell’ospedale (l’ultima nel 2012 con il Governo Monti), non hanno mai portato ad un buon esito. Le cause di questa pathdependency si possono riscontrare ad un livello istituzionale, le strutture ospedaliere sono infatti incardinate da molto tempo nel sistema e anche nelle differenze di formazione e di posizione giuridica tra i professionisti che lavorano negli ospedali con quelli che lavorano sul territorio (personale dipendente i primi e liberi professionisti i secondi). La pandemia ha messo in evidenza i limiti di un sistema schiacciato sugli ospedali, per cui nel prossimo futuro si dovrebbe investire nella costruzione di una rete di servizi territoriali di prossimità e di comunità. Sarebbe anche importante perseguire una medicina di iniziativa, che sia proattiva e vada verso i cittadini individuando e affrontando i problemi prima che si manifestino. Secondo i relatori, gli elementi necessari per la costruzione di un approccio territoriale e comunitario alla salute sono: nuovi capitali, nuove risorse, tecnologia e imprenditività.
5. Ambiente e promozione della salute
In questo capitolo del libro viene affermata la necessità di riformare in modo profondo tutto il sistema dei servizi sociosanitari (in particolare quelli territoriali), investendo con forza in educazione e promozione della salute. L’approccio alla salute che si basa sulla prevenzione delle malattie e sulla promozione della salute, infatti, è stato finora scarsamente applicato dal sistema sanitario e si continua ad investire maggiormente nella cura e nel trattamento delle malattie. Questo settore, per essere rilanciato, ha bisogno di maggiore autonomia operativa, in particolare di: disporre di team multidisciplinari di professionisti radicati nelle comunità e in grado di comunicare con tutti gli altri attori rilevanti (servizi sanitari e sociali territoriali, scuola, luoghi di lavoro..); investire sull’empowerment e sulla partecipazione dei cittadini e delle comunità; investire nella cultura e nelle arti come fattori che contribuiscono al benessere e parte di un approccio salutogenico; operare in termini di equità, rivolgendosi ai gruppi più vulnerabili e marginali; adottare una prospettiva life course, rivolta a tutte le fasi della vita; adottare una prospettiva di riequilibrio ecologico, operando a diversi livelli territoriali e in diversi settori di politiche.
Il sistema andrebbe anche riformato per occuparsi maggiormente di ambiente. La stretta interconnessione e interdipendenza tra ambiente e salute attualmente non viene ancora presa in considerazione e affrontata. I sistemi che si occupano di salute (ASL) e quelli che si occupano di ambiente (ARPA) sono, infatti, enti separati che non comunicano molto tra di loro. Per riconnettere questi due settori, all’interno del SSN si potrebbe: istituire un settore dedicato all’ambiente all’interno delle ASL, prevedere delle certificazioni rispettose dell’ambiente per procedure e dispositivi, creare gruppi di lavoro in collaborazione con le ARPA.
Dal Convegno sono emersi spunti interessanti su come promuovere un nuovo approccio alla salute che sia più orientato: all’equità, superando le disuguaglianze esistenti; alla promozione della salute e alla prevenzione rispetto che alla cura; all’omogeneità dei sistemi regionali invece che alla differenziazione; al territorio, alla comunità e alle cure primarie rispetto che alla centralizzazione delle cure. Per raggiungere questi obiettivi occorre perseguire una medicina che metta al centro la persona, con le sue risorse e le sue capacità, che vada verso le persone più fragili e che sia aperta alla comunità, coinvolgendo cittadini e organizzazioni per rendere la salute davvero un bene comune.
fonte: DORS






